Madrid (España), 8 de marzo de 2016. Por Danny Echerri Garcés. «Esther camina despacio por los pasillos del hospital, se detiene a saludar a un grupo de doctores que la conocen y le devuelven el saludo con cierto cariño. Esther se sienta. Está agotada, su cara luce como si el brillo de sus años se hubiese ido por completo. Las manos se muestran ásperas, como su mirada…. Esther cuida a su madre que padece de demencia desde hace dos años, desde entonces, Esther siente que su vida ha cambiado mucho, que parte de su vida se ha ido para siempre…«
Si por circunstancias determinadas, la vida demanda que debamos cuidar de una persona con demencia cuidar de nuestra salud no es una opción, es una necesidad. Los que hemos pasado por esas situaciones muchas veces decimos que es muy fácil decirlo, pero créeme, en determinado momento vas a aceptar que debiste hacerlo más. El rol del cuidador nos hace a todos vulnerables a padecer el síndrome del cuidador quemado.
Aunque entre los cuidadores principales se encuentran personas de todo tipo: jóvenes, adultos y mayores, esposos, hijos, hermanos, nueras, yernos, cuñados, sobrinos, etc, el perfil de la cuidadora principal es una mujer, de entre 54 y 64 años, que reside en el mismo hogar que la persona a la que presta cuidados. El 76,3 % de las personas identificadas como cuidadoras principales son mujeres. Por edad, por cada hombre mayor a 64 años que realiza estas tareas, hay cuatro mujeres cuidadoras. Sin embargo, a las personas mayores de 80 años suelen cuidarlas equitativamente entre ambos sexos.
Según las últimas estimaciones, en España existen más de tres millones de personas con alguna discapacidad o limitación, lo que supone el 9% de la población total. De ellos 1.125.000 personas presentan una dependencia grave o severa, es decir, necesitan la ayuda de una persona para desarrollar las actividades básicas para la vida: caminar, comer, asearse, etc.
Gran parte de los cuidadores sufren una significativa sobrecarga física, psicológica y emocional, especialmente cuando no cuentan con los apoyos familiares, económicos o institucionales que les permitan desarrollar la labor de cuidado en unas condiciones favorables. Esta situación de sobrecarga se produce en mayor medida en las familias y personas de los estratos socioeconómicos menos favorecidos.
Se estima que alrededor de un 40% de los cuidadores no reciben ayuda de ninguna de otra persona, ni siquiera de familiares cercanos. También hay que señalar que en muchas ocasiones el cuidador principal suele rechazar el apoyo exterior, unas veces por sentimientos de culpa, otras por una supuesta obligación moral.
El número medio de horas de cuidado diarias es de 10,6 horas. A medida que aumenta el número de horas de cuidado, disminuye la calidad de vida del cuidador. Hay que tener en cuanta que el 39, 42 % de los cuidadores dedican más de 8 horas al cuidado del dependiente, y un 27,39 % dedica las tres cuartas partes del día a estar pendiente de su familiar. El tiempo medio de años de cuidados son 6,5 años. Al igual que en el caso anterior, en la medida que aumenta el número de años de cuidado desciende la calidad de vida del cuidador.
Las horas se vuelven más largas, la tristeza aparece, la sensación de vacío y nulidad se apodera de la persona. El proyecto de vida personal se estanca debido a que ese familiar que ahora padece demencia reclama ayuda y apoyo incondicional. Por ello es importante, si estamos en una situación similar a esta, o en riesgos de encontrarnos en ella, conocer detalles sobre el síndrome del cuidador quemado. Tenemos que aprender a reconocerlo e intentar pedir ayuda cuando sea evidente que se ha instaurado en nuestras vidas.
 La mayor parte de la comunidad científica está de acuerdo en que la causa principal es el estrés continuado, de tipo crónico, que aparece debido al constante batallar del cuidador, diariamente, contra la enfermedad de la persona que tiene a su cuidado. Esto trae consigo que se agoten las reservas psicológicas y físicas que tiene el cuidador. Otras de las causas son:
La mayor parte de la comunidad científica está de acuerdo en que la causa principal es el estrés continuado, de tipo crónico, que aparece debido al constante batallar del cuidador, diariamente, contra la enfermedad de la persona que tiene a su cuidado. Esto trae consigo que se agoten las reservas psicológicas y físicas que tiene el cuidador. Otras de las causas son:
-
La confusión de roles: Muchas personas se confunden cuando deben cumplir su papel de cuidador. Puede resultarles difícil separar su rol de cuidador de su rol como esposo(a), amante, hijo, amigo, etc.
-
Las expectativas poco realistas: Muchos cuidadores esperan que su participación tenga un efecto positivo en la salud y la felicidad de la persona. Es cierto que sus atenciones garantizan mejor calidad de vida para el enfermo, pero muchas veces los cuidadores esperan una mejoría por encima de las posibilidades reales de recuperación del paciente que tienen a su cuidado. Esto puede ser poco realista, sobre todo para las persona que sufren de una enfermedad progresiva como el párkinson o el Alzhéimer.
-
La falta de control sobre la situación: Muchos cuidadores se sienten frustrados por la falta de dinero, recursos y habilidades para planificar, gestionar y organizar el cuidado de sus seres queridos.
-
Exigencias poco razonables: Algunos cuidadores imponen cargas irrazonables sobre sí mismos, en parte porque creen que solo ellos son los responsables del paciente. Algunos miembros de la familia, como hermanos, hijos adultos, o el paciente mismo, y hasta el propio cuidador, pueden imponer exigencias poco razonables.
Otros factores: Muchos cuidadores no pueden reconocer cuando están sufriendo el desgaste y, finalmente, llegan al punto en que no pueden funcionar con eficacia. Incluso pueden enfermar.
¿Cuáles son los síntomas del Síndrome del cuidador quemado?
-
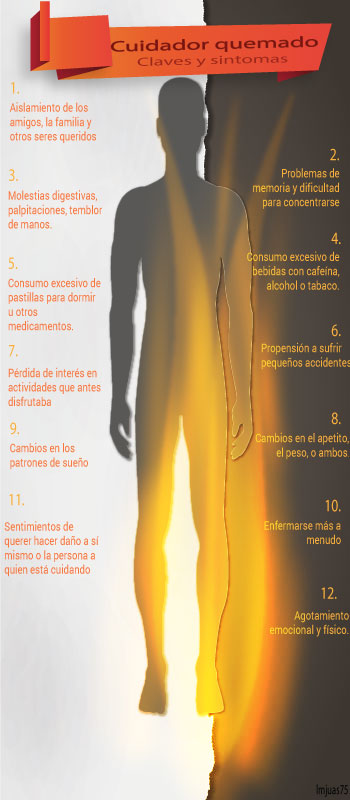
Aislamiento de los amigos, la familia y otros seres queridos: debido al impacto que produce la enfermedad del familiar en la vida del cuidador existe una tendencia a romper con las dinámicas habituales y con su estilo de vida.
-
Problemas de memoria y dificultad para concentrarse: el cuidador presenta problemas para recordar y poner atención a tareas de la vida cotidiana
-
Molestias digestivas, palpitaciones, temblor de manos.
-
Consumo excesivo de bebidas con cafeína, alcohol o tabaco.
-
Consumo excesivo de pastillas para dormir u otros medicamentos.
-
Propensión a sufrir pequeños accidentes.
-
Pérdida de interés en actividades que antes disfrutaba: en estrecha relación con lo anterior, aparece una sensación de vacío, las actividades que antes resultaban placenteras resultan aburridas, y existe una pérdida de motivación por realizarlas nuevamente.
-
Sensación de melancolía, irritabilidad, desesperanza e indefensión: aparece una sensación de tristeza, de molestia por todo. La vida a veces resulta como carente de sentido y esperanza, ya que se tiene la sensación de que pasa el tiempo y no se están concretando metas personales, si la familia no apoya al cuidador esto se agrava, y aparece una sensación de indefensión.
-
Los cambios en el apetito, el peso, o ambos: ocurren cambios en los hábitos alimenticios que afectan el peso de la persona.
-
Los cambios en los patrones de sueño: debido a que debe atender por largas horas al familiar aquejado de demencia, los horarios de sueño del cuidador se alteran ya que están en función de la enfermedad del paciente que debe cuidar.
-
Enfermarse más a menudo: Puede aparecer la tendencia a enfermar con más frecuencia que antes, debido a la sobrecarga y sus efectos en la salud física y mental del cuidador.
-
Sentimientos de querer hacer daño a sí mismo o la persona a quien está cuidando: es común cuando se está afectado por el síndrome tener ideas un tanto irracionales de daño, a si mismo o a la persona que debe cuidar.
-
El agotamiento emocional y físico: el cansancio, la sensación de no poder más, y de sentirse desgastado aparece con frecuencia cuando el síndrome se presenta en los cuidadores.
Estoy cuidando a una persona con demencia ¿Qué puedo hacer? Si estás cuidando a un persona con demencia y crees que puedes estar afectado por el síndrome del cuidador quemado, hoy te hacemos algunas sugerencias, en el caso de que no estés afectado, igualmente pueden ser de ayuda para evitar enfermar:
-
Solicitar información y formación adecuada sobre aspectos médicos: evolución de la enfermedad, complicaciones, medicación y conocimientos prácticos para enfrentar los problemas de nutrición, higiene, adaptación del hogar, movilizaciones del paciente, necesidades educativas, etc. Esto incrementa la sensación de control, de eficacia personal y ayuda a comprender mejor todos los síntomas que vemos en nuestro familiar.
-
Aceptar que las reacciones de agotamiento son frecuentes, e incluso, previsibles en un cuidador. Son reacciones normales que necesitan apoyo.
-
Pedir ayuda personal al detectar estos signos, no ocultarlos por miedo a asumir que “se está al límite de sus fuerzas” ni tampoco por culpa de no ser un super-cuidador. Sabemos que no es fácil, pero no por ello lo diremos menos.
-
Promocionar la independencia del enfermo: no debemos realizar lo que el enfermo pueda hacer por sí mismo, aunque lo haga lento o mal.
-
Saber poner límite a las demandas excesivas del enfermo u otros familiares; saber decir NO, sin sentirse culpable.
-
No sentirse imprescindible: no lo somos. Necesitamos delegar tareas en otros familiares o personal contratado, sanitario o del hogar.
-
No temer acudir a un profesional (psiquiatra o psicólogo) y a grupos de auto-ayuda que resultan ser muy útiles.
-
Marcarse objetivos reales, a corto plazo y factibles. Cuidado con las expectativas irreales (“El enfermo no va a empeorar más de lo que está”), ni tampoco ideas omnipotentes sobre uno (“Yo sólo puedo”).
-
Cuidar la alimentación con una dieta adecuada y horas de sueño.
-
No olvidarse de sí mismo, poniéndose siempre en segundo lugar. El “autosacrificio total” no tiene sentido.
-
Mantener el contacto con amigos y familiares, el aislamiento no es un buen aliado para el cuidador.
-
Mantenerse automotivado a largo plazo, auto reforzarse en los éxitos, felicitándose a sí mismo por todo lo bueno que va haciendo.
-
No fijarse sólo en las deficiencias y fallos que se tengan.
-
Tomarse también cada día una hora para realizar los asuntos propios. Asimismo permitirse un merecido descanso diario o semanal, fuera del contacto directo con el enfermo.
-
Si se puede, realizar ejercicio físico todos los días, ya que elimina toxinas corporales y despeja la mente.
-
Expresar abiertamente las frustraciones, temores o resentimientos, emocionalmente siempre es beneficioso.
-
Planificar las actividades de la semana y del día. Establecer prioridades de tareas, diferenciando lo urgente de lo importante. Decidir qué cosas no va a poder realizarlas con bastante probabilidad. La falta de tiempo es una de las primeras causas de agobio.
-
Practicar técnicas de relajación psicofísica (Jacobson, Schultz), visualizaciones, Yoga, etc.
-
Apoyarse en los Centros de día, Residencias de respiro temporal, o Personal contratado de asistencia domiciliaria.
«Esther camina despacio por los pasillos del hospital, se dirige hacia la habitación donde duerme su madre afectada de demencia. Esther se siente agotada… otro día ha terminado, debe relajarse un poco…entiende que es una tarea difícil pero pensar en ella misma es también una prioridad. Si garantiza su salud, mejorará su rendimiento en todos los sentidos y cuidará a su querida madre sin que esto represente un peligro para si misma…” Es mejor prevenir: para que no se quemen las naves.
También te puede interesar «Esposos e hijos cuidadores de personas con Alzhéimer ¿Una experiencia diferente?«


